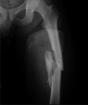
Гнойно воспалительные заболевания чло. Классификация, особенности и осложнения одонтогенных воспалительных заболеваний челюстно-лицевой области
Из поступающих в стоматологические стационары больных 42,2% составляют пациенты с воспалительными заболеваниями челюстно-лицевой области, среди них - 29,1% люди старше 60 лет. В последние годы наряду с увеличением количества стоматологических больных у некоторых из них к тому же отмечается утяжеление клинического течения этих процессов. Причиной смерти пациентов являются тяжелые осложнения: медиастинит, сепсис, абсцесс головного мозга.
Основными причинами увеличения воспалительных заболеваний являются недостаточный уход за полостью рта и ее санация, несвоевременная диагностика и госпитализация больных, ранняя их выписка из стационара и нерациональное применение антибактериальных средств. Важное значение в течении воспалительных заболеваний челюстно-лицевой области имеют процессы, возникающие в организме в результате его старения.
У пожилых людей и стариков источником инфекции, являющейся причиной возникновения флегмон челюстно-лицевой области, чаще всего бывает не периодонтит, а простудные, инфекционные заболевания и патологические зубодесневые карманы при пародонтите. Начало заболевания может быть вызвано травмой слизистой оболочки полости рта во время еды, чистки зубов, их лечения и подготовки к протезированию. Возникновению флегмон может предшествовать также воспалительный процесс слизистой оболочки полости рта.
С увеличением возраста у пациентов снижается иммунологическая реактивность организма, воспалительный процесс протекает вяло, с небольшим повышением температуры. Рана, через сутки после вскрытия, обычно бывает покрыта фибринозным налетом, отделяемое, как правило, умеренное, жидкое. Очищение раны от некротических тканей происходит медленно, а появляющиеся грануляции атрофичны. Иногда возникают обострения воспалительных явлений, что связано с задержкой гнойного отделяемого либо с истощением компенсаторных возможностей организма больного. Слабо выраженная местная реакция тканей при общем тяжелом состоянии больного является признаком пониженной сопротивляемости организма в целом. Прогноз при этом становится сомнительным.
Клиника. У некоторых пациентов заболевание начинается бурно, со значительного подъема температуры, лихорадки, сопровождается ознобом, бессонницей. Гнойно-воспалительный процесс быстро распространяется на соседние клетчаточные пространства и в жизненно важные органы.
Одонтогенные воспалительные процессы мягких тканей лица имеют свои особенности, которые необходимо учитывать при их диагностике и лечении, особенно у больных пожилого возраста.
1. Возможность быстрого распространения гнойно-воспалительного процесса из первичного очага на соседние анатомические области - одно из отличий одонтогенных флегмон и абсцессов. Основой этого являются топографо-анатомические особенности лица и шеи, в частности, наличие в челюстно-лицевой области значительного количества жевательных и мимических мышц, хорошо развитой сети кровеносных сосудов, нервов, жирового комка Биша. Это создает опасность проникновения инфекционно-воспалительного процесса в соседние анатомические области, к основанию черепа, глубоким клетчаточным пространствам шеи и средостения.
Распространение гноя происходит в первую очередь в пределах того межфасциального пространства, в котором возник нагноительный процесс. При расплавлении какой-либо стенки этого образования процесс переходит в смежные клетчаточные пространства. Нередко при одонтогенных воспалительных процессах мягких тканей лица гной распространяется по ходу клетчатки, расположенной в межфасциальных и межмышечных пространствах, окружающей сосуды, нервы, слюнные железы с их протоками, отростки комка Биша.
Распространение гнойно-воспалительного процесса на соседние клетчаточные пространства, жизненно важные органы сопровождается выраженной интоксикацией и общей реакцией организма. Состояние больного становится тяжелым, усиливаются боли в области раны, нарастает слабость, отмечается плохой сон и аппетит. Для гнойно-воспалительного процесса мягких тканей лица характерны бледность кожных покровов, анемия, повышенная температура тела и другие симптомы интоксикации.
В подобных случаях необходимо широко раскрыть рану, вскрыть гнойные затеки и «карманы», удалить некротизированные ткани, создать условия для постоянного оттока отделяемого из ран.
2. Позднее появление флюктуации - одна из особенностей одонтогенных флегмон, что связано с локализацией патологического процесса кнутри от мощных мышечных образований (глубокая флегмона височной области, воспаление в подвисочной, крылонебной ямках, поджевательной и крыловидно-челюстной областях, дне полости рта). При этом обнаруживается плотный болезненный инфильтрат без четких границ и признаков флюктуации. Кожа вначале над ним бледная, подвижная, затем появляются гиперемия и отечность. Эта особенность объясняет необходимость раннего вскрытия гнойника. При этом бессонная ночь является абсолютным показанием для проведения оперативного вмешательства. Несвоевременное вскрытие воспалительного очага может привести к распространению инфекции по кровеносным и лимфатическим сосудам.
Метастазирование и образование пиемических очагов происходят в основном гематогенным путем. Возможен также лимфогенный путь метастазирования. Пи-емические очаги чаще всего бывают в виде абсцессов различной величины, инфильтратов типа флегмон. Co стороны внутренних органов при сепсисе обнаруживаются в основном тяжелые дегенеративно-некробиотические и воспалительные явления, отеки. У лиц пожилого возраста наиболее заметно страдает выделительная функция почек, вследствие чего нарушается одно из важнейших звеньев защитного механизма организма - эвакуация с мочой токсинов бактерий и продуктов нарушенного метаболизма воспалительного очага. Это обстоятельство во многом определяет общее состояние пациента и течение болезни.
Посевы крови при сепсисе нe дают роста, если взято малое ее количество (до 2 мл). Кровь на исследование необходимо брать в момент начинающегося суточного подъема температуры.
3. Близость жизненно важных органов (головной мозг, верхние дыхательные пути, средостение, орган зрения) к челюстно-лицевой области приводит к тяжелым осложнениям. При этом воспалительный процесс распространяется из очага воспаления в различных направлениях лимфогенным и гематогенным путем, по фасциям и клетчаточным пространствам.
По лимфатическим сосудам нижнечелюстного и верхнечелюстного нервов инфекция может через овальное и круглое отверстия проникнуть к мозговым оболочкам. Тромбофлебит передней лицевой, а затем угловой и верхней глазничной вены также ведет к поражению головного мозга, при этом возникает и флегмона орбиты. Близость гортани и трахеи вызывает опасность асфиксии, которая значительна при флегмонах дна полости рта, шеи, абсцессах корня языка.
Медиастиниты - развиваются в результате распространения гноя по ходу сосудисто-нервного пучка шеи, а также по околопищеводной и претрахеальной клетчатке. Медиастиниты могут возникать молниеносно, протекать одновременно с флегмонами дна полости рта и шеи, поэтому диагностика их не всегда проста.
4. Анаэробная инфекция часто присутствует в гнойно-воспалительных очагах одонтогенной этиологии. Микроорганизмы представляют весьма обширную группу, включающую как кокковую, так и палочковую флору. Для их развития необходимы аэробные или анаэробные условия. В основе возникновения гнойного процесса лежат повреждающее действие микроорганизма и компенсаторноприспособительных реакций больного.
Наряду со стафилококками, стрептококками, протеем, кишечной и синегнойной палочками, в каждом третьем исследовании микрофлоры определяются также анаэробы: бактероиды, клостридии, анаэробные грамположительные кокки, палочки. Они являются представителями нормальной микрофлоры человека. Анаэробы находятся на слизистых оболочках ротовой полости, потовых железах, нижних отделах кишечника.
Облигатные анаэробы весьма чувствительны к кислороду. Для их роста необходим очень низкий окислительно-восстановительный потенциал среды: они с трудом выделяются из клинического материала. В определенной мере стерильность пунктата при исследовании гноя из воспалительных очагов указывает на наличие анаэробной инфекции.
Роль микрофлоры как этиологического фактора гнойно-воспалительного процесса весьма сложна и не может быть сведена к простому взаимоотношению макроорганизма с микроорганизмом. Часто одновременное выявление аэробной и анаэробной флоры при этих процессах не случайно. Возникновение анаэробного воспалительного процесса подготавливается аэробами, которые проникают в патологический очаг и определенным образом «готовят» ткани к развитию анаэробной гнойной инфекции. В свою очередь аэробная микрофлора, присутствующая в ассоциации и поглощающая кислород, создает условия для роста строгих анаэробов и развития анаэробной инфекции.
Чтобы воздействовать на анаэробную инфекцию, особенно вызванную бактероидами, назначают метронидазол и метрагил. Из антибиотиков следует применять левомицетин, тетрациклин, цефатоксин, которые используют лишь в случаях, когда традиционная терапия неэффективна и рана покрыта сероватыми пленками.
5. Повышенная регенеративная способность тканей лица обусловлена хорошим кровоснабжением и иннервацией челюстно-лицевой области, а также наличием низкодифференцированных клеточных элементов, обладающих высокой потенцией к регенерации. Это может привести к заживлению ран слизистой оболочки полости рта в более ранние сроки, чем купируется воспалительный процесс в мягких тканях. Поэтому целесообразны широкие разрезы (при флегмонах не менее 6 см) с тщательным дренированием.
6. Воспалительные контрактуры возникают в результате рефлекторно-болевого сокращения жевательной мускулатуры или ее поражения одонтогенным воспалительным процессом. Воспалительные контрактуры наблюдаются при одонтогенных абсцессах и флегмонах, которые локализуются в области мышц, поднимающих нижнюю челюсть, а также отмечаются при периоститах, остеомиелите нижней челюсти. Длительно существующая воспалительная контрактура в результате деструктивно-дегенеративных процессов в мышцах приводит к рубцовой контрактуре. Воспалительная контрактура затрудняет осмотр полости рта, локальную диагностику воспалительного процесса. Кроме того, нарушаются функции жевания и глотания, что может привести к истощению больных. При контрактуре нужен тщательный специальный уход за полостью рта.
7. Необходимость специального ухода за полостью рта определяется тем, что при воспалительном процессе челюстно-лицевой области процесс самоочищения полости рта нарушается. Характер микрофлоры резко меняется за счет размножения гнилостных микробов, что обусловливает характерный зловонный запах. Уход за полостью рта больной выполняет самостоятельно либо осуществляется медицинским персоналом. Тщательность этих мероприятий во многом определяет результат лечения пациентов.
Лечение. В результате снижения воспалительной и других реакций у больных пожилого и старческого возрастов изменяются показания к хирургическому вмешательству при острых гнойных воспалительных процессах мягких тканей лица и шеи, He следует ждать появления гиперемии кожи над очагом воспаления и флюктуации, поскольку гнойный экссудат может распространяться на соседние области. Показанием к вскрытию воспалительного очага является пальпаторно определяемый плотный, иногда болезненный инфильтрат мягких тканей.
При выборе вида обезболивания у пациентов пожилого возраста необходимо учитывать не только пониженные компенсаторные возможности органов дыхания, кровообращения, эндокринного аппарата, но и то, что у 70-80% больных этой категории наблюдаются сопутствующие заболевания, нередко более тяжелые, чем основное. Наиболее часто страдает сердечно-сосудистая система. Нередко нарушается коронарное кровообращение, снижается сократимость сердечной мышцы, уменьшается минутный объем крови. Часто повышается артериальное давление. Пульс обычно урежен.
В результате атрофических изменений уменьшается дыхательная поверхность легких примерно на 25%. Вследствие окостенения реберных хрящей и склеротических изменений легочной ткани легкие фиксируются в положении вдоха. В состоянии покоя такой человек находится в равновесии (ЧСС и дыхание у него в норме), но достаточно небольшого физического или нервного напряжения (возбуждение, волнение перед операцией и др.) и может наступить гипоксия, что немедленно отразится на состоянии функции сердечной мышцы.
При выборе метода обезболивания учитывают общее состояние больного, сопутствующие заболевания и объем оперативного вмешательства.
Больные пожилого и старческого возрастов нуждаются в систематическом наблюдении терапевта, повторном проведении ЭКГ, анализов крови и мочи. Поскольку выздоровление таких пациентов нередко затягивается, вопрос об их долечивании в поликлинике необходимо решать совместно с терапевтом.
Челюстно-лицевой хирург – это доктор, работа которого заключается в исследовании и лечении заболеваний челюстей и лица. Давайте рассмотрим, какие заболевания лечит врач, методы диагностики и советы по сохранения здоровья.
Челюстно-лицевой хирург – это самая популярная, но в тоже время сложная медицинская специальность на сегодняшний день. Лицо человека – это его визитная карточка, именно внешность определяет индивидуальность и обеспечивает ряд жизненно важных функций (дыхание, речь, мимика, прием пищи). Врач занимается лечением абсцессов, периоститов, затрудненного прорезывания зубов, воспалениями слюнных желез и гайморовых пазух. Врач помогает с лечением травм лицевого скелета, опухолей на костях челюстей, врожденных дефектов, патологий и деформаций.
В процессе лечения врач использует многоэтапные операционные методы, для лечения, как детей, так и взрослых. Особые сложности в процессе операционного лечения возникают с поддержанием нормального дыхательного процесса. Результат лечения челюстно-лицевых поражений зависит от тактики его ведения (анестезия, хирургическое вмешательство, реабилитация) и профессионализма врачей.
Кто такой челюстно-лицевой хирург?
Кто такой челюстно-лицевой хирург – это квалифицированный врач, который проводит лечение органов полости рта, поврежденных зубов, патологий и деформаций костей лицевого скелета, шеи и лица. Область заболевания иннервируемая и кровоснабжаемая, поэтому все поражения протекают болезненно, оставляя после себя дефекты и серьезные деформации.
Челюстно-лицевой хирург перед лечением заболевания проводит детальную диагностику пациента. Это связано с тем, что область лечения имеет близость к жизненно важным органам и головному мозгу. Все это говорит о том, что челюстно-лицевой хирург должен быть настоящим профессионалом, уметь распознавать симптоматику серьезных заболеваний и своевременно лечить воспаления и поражения челюстно-лицевой области.
Когда следует обращаться к челюстно-лицевому хирургу?
Когда следует обращаться к челюстно-лицевому хирургу за помощью, и какие дефекты челюстей и лица требуют обязательного лечения? Давайте рассмотрим симптомы заболеваний, лечением которых занимается врач, и которые требуют немедленной помощи.
- Периодонтит – заболевание сопровождается резкой и нарастающей болью зубов. Болевые ощущения связаны с давлением на нервные окончания. Зубы, которые поражены периодонтитом меняют цвет и становятся подвижными.
- Периостит – воспаление челюсти, возникающее из-за оставшегося после удаления корня зуба, и сопровождающееся небольшим уплотнением на десне, которое постепенно поражает мягкие ткани лица.
- Остеомиелит челюстей – симптоматика заболевания сопровождается пульсирующей болью в челюсти, ознобом, головной болью и высокой температурой. Заболевание возникает из-за некротизированной пульпы зуба.
- Абсцесс – это гнойные скопления. Заболевание сопровождается слабостью, головными болями, высокой температурой и другой симптоматикой, которая типична для гнойно-воспалительных процессов.
- Лимфаденит - заболевание, которое вызывает воспаление лимфатических узлов. Чаще всего поражает голову, полость рта и глотку.
Какие анализы нужно сдать при обращении к челюстно-лицевому хирургу?
Лечение любого заболевания сопровождается сдачей анализов, которые помогают диагностировать причину поражения и составить максимально эффективный план лечения, который соответствует индивидуальным особенностям организма пациента. Стандартными анализами, которые являются обязательными для всех пациентов, выступают – анализ крови общий и биохимический, а также общий анализ мочи.
Челюстно-лицевой хирург может дать направление на гистологию, то есть соскоб кожи с пораженного участка. Если заболевание возникло на шее и или в области лимфатических узлов, то пациенту необходимо сдать анализ на гормоны.
Какие методы диагностики использует челюстно-лицевой хирург?
Диагностические методы помогают максимально точно определить заболевание, ориентируясь на его симптоматику и результаты анализов. Давайте рассмотрим, какие методы диагностики использует челюстно-лицевой хирург. Самый распространенный метод, который позволяет визуально увидеть степень повреждений – это рентген и внутриротовая рентгенография, которая приводится при поражениях челюсти и зубов.
При дефектах зубов и костной ткани, врач проводит радиовизиографическую диагностику и рентгенографию. Для диагностики поражений лица проводят томографию, МРТ, КТ, цефалометрическую рентгенографию.
Чем занимается челюстно-лицевой хирург?
Чем занимается челюстно-лицевой хирург и что входит в обязанности врача? Специалист занимается диагностикой, лечением и профилактикой заболеваний, поражений и патологий челюстно-лицевой области. Врач корректирует врожденные деформации, нарушения прикуса и проводит эстетическое операционное лечение лица и шеи.
Челюстно-лицевой хирург занимается лечением экстренных больных, которые поступают с травмами и увечьями, требующими медицинской помощи. Как правило, это люди, которые пострадали в авариях и несчастных случаях. Врач диагностирует и лечит плановых больных, проводит операции. Хирург сопровождает больного до полного выздоровления.
Какие заболевания лечит челюстно-лицевой хирург?
Челюстно-лицевой хирург – это квалифицированный врач, который лечит патологии и дефекты челюстно-лицевой области. Давайте детальнее рассмотрим, какие заболевания лечит врач. Все заболевания делят на определенные группы, которые зависят от причин возникновения поражений. В группы входят опухоли, воспаления, травмы, а также приобретенные и врожденные дефекты.
Челюстно-лицевой хирург - это квалифицированный доктор, задача которого заключается в своевременной диагностике и правильном лечении поражений челюстей и лица. Для этого врач использует современные диагностические методики и способы лечения.
Специалист в области хирургических заболеваний и повреждения зубов, органов полости рта, лица и шеи, костей лицевого скелета, при которых будет назначено комплексное лечение. Челюстно-лицевая область, лицо, шея - области, очень богато кровоснабжаемые и иннервируемые, поэтому любые воспалительные процессы и травмы протекают бурно и зачастую мучительно для пациента, оставляя после себя (особенно при некачественном лечении) грубые деформации и дефекты. Стоит отметить близость перечисленных областей к головному мозгу и органам средостения, что также говорит о безусловной необходимости своевременного лечения воспалений на лице.Что входит в компетенцию врача Хирурга челюстно-лицевого
Челюстно-лицевой хирург изучающий хирургические заболевания зубов, костей лицевого скелета, органов полости рта, лица и шеи.Какими заболеваниями занимается Хирург челюстно-лицевой
Заболевания могут быть разделены на четыре группы, в зависимости от причин возникновения и клинической картины.1) Воспалительные заболевания зубов, челюстей, тканей лица и шеи, органов полости рта (периодонтит, периостит, остеомиелит челюсти, абсцессы, флегмоны, лимфадениты, затрудненное прорезывание зубов, одонтогенное воспаление верхне-челюстной пазухи, воспалительные заболевания слюнных желёз, височно-нижнечелюстного сустава).
2) Травмы мягких тканей лица и шеи, костей лицевого скелета.
3) Опухоли и опухолеподобные образования лица, челюстей, органов полости рта.
4) Врожденные и приобретенные дефекты и деформации лица, челюстей и пластические операции челюстно-лицевой области (блефаропластика, отопластика, ринопластика, круговая подтяжка лица, контурная пластика).
Какими органами занимается врач Хирург челюстно-лицевой
Зубы, лицо, шея, язык.Когда следует обращаться к Хирургу челюстно-лицевому
Симптомы периодонтита. Ведущим симптомом острого периодонтита является резкая, постоянно нарастающая боль. Прикосновение к зубу резко усиливает боль. Зуб кажется «выше» других. Эти болевые ощущения обусловлены давлением скопившегося экссудата на ткани и нервные рецепторы периодонтальной щели.Пораженный зуб изменен в цвете, подвижен. Он может иметь кариозную полость, а может быть интактным.
Зондирование безболезненно, а реакция на перкуссию резко болезненна. Слизистая оболочка в области переходной складки отечна, гиперемирована, болезненна при пальпации.
При прогрессировании процесса может возникнуть припухлость мягких тканей, приводящая к асимметрии лица, нарушается общее состояние (головная боль, слабость, недомогание, температура тела повышается до 38 - 39 °С). Отмечаются увеличение и оолезненность регионарных лимфатических узлов.
Симптомы периостита - воспаления надкостницы челюсти - хорошо известны многим детям и взрослым: на десне около зуба с погибшей пульпой или оставшегося корня появляется резко болезненное твердое уплотнение, быстро увеличивающееся.
Припухлость, становясь более выраженной, переходит на мягкие ткани лица. В зависимости от расположения больного зуба отекают губа и крыло носа, щека и нижнее веко, повышается температура, человек испытывает недомогание. Это заболевание известно в народе под названием флюс.
Симптомы остеомиелита челюстей
самопроизвольная пульсирующая боль в челюсти, головная боль, озноб, температура до 40 "С. Обнаруживается пораженный зуб с некротизированной пульпой (возможно с пломбой); он и примыкающие к нему зубы резко болезненны, подвижны. Отечное асимметричное лицо. Переходная складка гиперемирована и сглажена. Лимфатические узлы увеличены, болезненны.
Остеомиелит нередко осложняется абсцессом, флегмоной. В крови нейтрофипьный лейкоцитоз; СОЭ увеличена. Общее состояние различной степени тяжести.
Абсцесс - отграниченное скопление гноя в различных тканях и органах. Абсцесс следует отличать от флегмоны (разлитого гнойного воспаления тканей) и эмпиемы (скопления гноя в полостях тела и полых органах).
Общие клинические проявления абсцессов типичны для гнойно-воспалительных процессов любой локализации: повышение температуры тела от субфебрильной до 41° (в тяжелых случаях), общее недомогание, слабость, потеря аппетита, головная боль.
В крови отмечается лейкоцитоз с нейтрофилезом и сдвигом лейкоцитарной формулы влево. Степень этих изменений зависит от тяжести патологического процесса.
В клинической картине абсцессы различных органов имеются специфические признаки, обусловленные локализацией процесса. Исходом абсцесса может быть спонтанное вскрытие с прорывом наружу (абсцесс подкожной клетчатки, мастит, парапроктит и др.); прорыв и опорожнение в закрытые полости (брюшную, плевральную, в полость сустава и др.); прорыв в просвет органов, сообщающихся с внешней средой (кишка, желудок, мочевой пузырь, бронхи и др.). Опорожнившаяся полость абсцесса при благоприятных условиях уменьшается в размерах, подвергается рубцеванию.
При неполном опорожнении полости абсцесса и плохом ее дренировании процесс может перейти в хронический с образованием свища. Прорыв гноя в закрытые полости приводит к развитию в них гнойных процессов (перитонита, плеврита, перикардита, менингита, артрита и др.).
Лимфаденит - воспаление лимфатических узлов.
Острый лимфаденит почти всегда возникает как осложнение местного очага инфекции - фурункула, инфицированной раны или ссадины и др. Возбудители инфекции (чаще стафилококки) проникают в лимфатические узлы с током лимфы по лимфатическим сосудам, причем часто без воспаления последних, т. е. без лимфагиита.
Гнойные очаги на нижней конечности осложняются поражением паховых, реже подколенных лимфатических узлов; на верхней конечности - подмышечных, реже локтевых, на голове, в полости рта и глотки - шейных.
Когда и какие анализы нужно делать
- гистологическое исследование биоптата;- общий анализ крови;
- общий анализ мочи;
- анализы на гормоны;
Какие основные виды диагностик обычно проводит Хирург челюстно-лицевой
- Рентген;- Внутриротовая рентгенография;
- Радиовизиографическое исследование зубов и костной ткани челюстей;
- Панорамная рентгенография;
- Томография;
- Цефалометрическая рентгенография лица
- Рентгеновская компьютерная томография;
- Магнитно-резонансная томография;
- Трехмерная визуализация лицевого черепа и мягких тканей лица. Имплантация означает внедрение в организм материалов небиологического происхождения с целью замещения утраченного органа.
При имплантации зубов применяют специальные импланты, устанавливаемые в области отсутствующих зубов.
В кость ввинчивается титановый «винт» на который и фиксируется коронка. Материалами для имплантатов служат титан и его сплавы, тантал, различные виды керамики, лейкосапфир, цирконий и другие вещества. Все эти материалы отличаются высокой биоинертностью, то есть не вызывают раздражения окружающих тканей.
Преимущества имплантации
Не обтачиваются соседние зубы;
- можно восстановить дефект любой протяженности;
- прочность и надежность (срок службы имплантов больше, чем при других видах протезирования, так самые первые имплантаты, установленные более 40 лет назад, продолжают служить своим владельцам);
- высокая эстетичность (имплант практически неотличим от здорового естественного зуба).
Акции и специальные предложения
Медицинские новости
07.05.2019
Биологи и инженеры из Пенсильванского университета (США) совместно с стоматологами разработали нанороботов, способных очищать налет на эмали зубов
Как удалить зубной камень в домашних условиях? Зубной камень это отвердевший зубной налёт, образующийся на поверхности зубов. В этой статье рассмотрим народные методы удаления зубного камня в домашних условиях.
Как выбрать зубную пасту и какая зубная паста лучшая? Тюбик зубной пасты - привычный гость на полочке в ванной. Все мы с самого детства знаем - чтобы зубы были здоровыми, их следует чистить пастой.
Неприятный запах изо рта, иногда, может быть и симптомом заболевания пищеварительного тракта, печени либо почек, особенно когда с ним сочетается отрыжка, изжога, боли, тошнота и прочие проявления болезни
СПЕЦИФИЧЕСКИЕ ВОСПАЛИТЕЛЬНЫЕ ЗАБОЛЕВАНИЯ ЧЕЛЮСТНО-ЛИЦЕВОЙ ОБЛАСТИ
В челюстно-лицевой области особую группу составляют воспалительные процессы, вызванные специфическими возбудителями: лучистым грибом, бледной трепонемой, микобактерией туберкулеза. Заболевания, вызванные этими возбудителями (актиномикоз, сифилис, туберкулез), выделены в группу специфических воспалительных процессов.
АКТИНОМИКОЗ
Актиномикоз, или лучистогрибковая болезнь, - хроническое инфекционное заболевание, возникающее в результате внедрения в организм актиномицетов (лучистых грибов). Заболевание может поражать все органы и ткани, но чаще страдает челюстно-лицевая область, по данным последних лет, - в 65-80% случаев. В клинике хирургической стоматологии среди воспалительных процесс неспецифического происхождения актиномикоз встречается сравнительно часто, а именно в 6-8% случаев.
Различные виды лучистых грибов широко распространены в окружающей природе и находятся в воздухе, воде, почве, на растениях, в организме животных и человека. У людей они живут в полости рта и пищеварительном тракте, на коже, в конъюнктивальном мешке. Большинство видов грибов сапрофиты, они участвуют в различных процессах, протекающих в организме человека.
Актиномицеты, выделенные из полостей организма человека, встречаются в разнообразных морфологических вариантах. Культура актиномицетов может быть аэробной и анаэробной. Лучистый гриб, по-видимому, переходит в анаэробный вид в организме больного. Чаще всего при актиномикозе у человека в качестве возбудителя выделяется анаэробная форма лучистых грибов (проактиномицеты), но в настоящее время доказана и роль ряда аэробных форм в этиологии этого заболевания.
В полости рта актиномицеты обитают постоянно. Они находятся в зубном налете, кариозных полостях зубов, патологических десневых карманах, на миндалинах; актиномицеты составляют основную строму зубного камня.
Долгое время считали, что заражение актиномикозом происходит в результате попадания лучистых грибов вместе с различными растительными занозами. Частое заболевание акти-номикозом крупного рогатого скота позволило предполагать заражение человека этим заболеванием от больных животных. Все это послужило причиной того, что актиномикоз долго описывали как профессиональную болезнь лиц, связанных с сельским хозяйством и особенно животноводством.
Обнаружение актиномицетов в организме человека и непосредственно в полости рта, экспериментальные доказательства аутогенности отдельных видов лучистых грибов выдвинули на первый план эндогенный путь внедрения возбудителя. При челюстно-лицевой локализации актиномикозного процесса доказана этиологическая роль актиномицетов полости рта, когда заболевание возникает в результате аутоинфекции. Этому способствуют стоматогенные или одонтогенные, реже тонзиллогенные и риногенные воспалительные процессы, а также повреждение тканей.
Большое значение в развитии актиномикоза имеют общие причины, снижающие иммунитет. Постоянное присутствие актиномицетов в полости рта и относительная редкость заболевания актиномикозом объясняются врожденным иммунитетом к подавляющему большинству актиномицетов, обитающих на коже и слизистых оболочках. Однако этот иммунитет может нарушить ряд факторов, снижающих реактивность организма и повышающих его чувствительность к возбудителю, а также местные моменты - воспаления, травмы, нарушающие нормальный симбиоз актиномицетов и другой микрофлоры.
Опытами на животных доказано, что актиномикоз возникает в результате сенсибилизации организма после повторных проникновений возбудителя.
Актиномицеты от места внедрения распространяются контактным, лимфогенным и гематогенным путями.
Актиномикозный процесс наиболее часто развивается и распространяется в рыхлой клетчатке и соединительнотканных прослойках органов и тканей. Лимфогенный путь также нередкий в формировании первичного актиномикозного комплекса, особенно у детей.
Гематогенный путь распространения инфекции при актиноми-козе в последние годы наблюдается крайне редко.
Инкубационный период при актиномикозе колеблется от нескольких дней до 2-3 нед, но может продолжаться и месяцы.
В ответ на внедрение в ткани лучистых грибов образуется специфическая гранулема. Непосредственно вокруг колоний лучистого гриба - друз актиномицетов скапливаются полинуклеары и лимфоциты.
По периферии этой зоны образуется богатая тонкостенными сосудами малого калибра грануляционная ткань, состоящая из круглых, плазматических, эпителиоидных клеток и фибробластов. Здесь же изредка обнаруживаются гигантские многоядерные клетки. Характерно наличие ксантомных клеток.
В дальнейшем в центральных отделах актиномикозной гранулемы происходят некробиоз клеток и их распад. При этом макрофаги устремляются к колониям друз лучистого гриба, захватывают кусочки мицелия и с ними мигрируют в соседние со специфической гранулемой ткани. Там происходит образование вторичной гранулемы или гранулем. Далее подобные изменения наблюдаются во вторичной гранулеме и образуется третичная и т. д. Дочерние гранулемы дают начало диффузным и очаговым хроническим инфильтратам. По периферии специфической гранулемы грануляционная ткань созревает и превращается в фиброзную.
Актиномикозная гранулема образуется чаще в рыхлой клетчатке, в соединительнотканных прослойках мышц, органов и тканей; реже процесс формируется в плотных соединительнотканных субстанциях. Кожа также может быть местом образования специфической гранулемы, которая, как правило, начинает развиваться в ее соединительнотканном слое. При этом клетки покровного эпителия дегенерируют и гранулема располагается над поверхностью окружающей кожи.
Клиника. Клиническая картина болезни зависит от индивидуальных особенностей организма, определяющих степень обшей и местной реакции, а также от локализации специфической гранулемы или гранулем.
Актиномикоз челюстно-лицевой области отличается значительным разнообразием. Часто начальный период этого заболевания происходит незамеченным, не сопровождается болью и протекает без повышения температуры. В связи с этим больной в ранние периоды болезни не спешит к врачу, а обращается в лечебные учреждения лишь при обострении процесса, т. е. со стойкой воспалительной припухлостью или при распаде специфической гранулемы - абсцедировании.
Обычно клиническое течение актиномикоза хроническое, при распаде специфической гранулемы или гранулем заболевание принимает острое течение. Реже бывает острое начало болезни, когда его симптомы неотличимы от воспалительных процессов, вызванных гноеродными микробами. Иногда такое острое начало и определяется присоединением пиогенной инфекции.
На ранних этапах заболевания наблюдается воспалительный инфильтрат без резких границ и характерной для актиномикоза плотности тканей.
При локализации актиномикозного процесса в коже и соседних с ней тканей (подкожная клетчатка) довольно быстро, на протяжении 2-3 нед, происходят ограничение очагов, их размягчение и самопроизвольное вскрытие распадающейся гранулемы.
При поражении подкожной, межмышечной, межфасциальной клетчатки областей лица по наружной поверхности челюстей, отдельных групп лимфатических узлов динамика заболевания медленная, процесс развивается в среднем 5-6 нед. Наблюдаются уплотнение инфильтрата, постепенное размягчение и прорастание очагов к подкожной клетчатке и коже. Образуется несколько очагов размягчения, они вскрываются наружу, оставляя свищевые ходы.
При расположении специфического процесса в глубоких клетчаточных пространствах лица - крыловидно-челюстном, окологлоточном пространствах, подвисочной ямке, а также при локализации очагов в области собственно жевательной или височных мышц заболевание отличается особенно вялым и медленным развитием; долго (6-10 нед) больных беспокоит сведение челюстей, других характерных признаков болезни нет.
Распад специфической гранулемы или гранулем приводит к обострению процесса. Появляются боли, которые постепенно усиливаются, повышается температура тела. Очаги, расположенные в глубине, прорастают в соседние области, процесс становится разлитым. Далее происходит самопроизвольное вскрытие и опорожнение воспалительного очага наружу. Затем воспалительные явления уменьшаются. Характерно развитие значительной рубцовой ткани в окружности актиномикозных очагов. В дальнейшем бывают отдельные обострения, которые обусловлены образованием новых очагов и их распадом, а также в ряде случаев присоединением вторичной инфекции. Последнее приводит к воспалительному отеку тканей, увеличению и болезненности регионарных лимфатических узлов, усилению болей в очаге поражения, образованию абсцесса (чаще) или флегмоны (реже).
В зависимости от клинических проявлений болезни и особенностей ее течения, связанных с локализацией специфической гранулемы или гранулем, следует различать следующие клинические формы актиномикоза челюстно-лицевой области и шеи: 1) кожную, 2) подкожную, 3) подслизистую, 4) слизистую, 5) одонтогенную актиномикозную гранулему, 6) подкожно-межмышечную (глубокую), 7) актиномикоз лимфатических узлов, 8) актино-микоз периоста челюсти, 9) актиномикоз кости челюсти, 10) актиномикоз органов полости рта - языка, миндалин, слюнных желез, верхнечелюстной пазухи.
Кожная форма актиномикоза встречается сравнительно редко. Заболевание возникает в результате как одонтогенного попадания инфекции, так и повреждения кожного покрова. Больные жалуются на незначительные боли и уплотнение на небольшом протяжении кожи щеки, подчелюстной области, шеи или при опросе указывают на постепенное увеличение и уплотнение очага.
Актиномикоз кожи протекает без повышения температуры. При осмотре определяется воспалительная инфильтрация кожи, выявляется один или несколько очагов, прорастающих наружу.
Это сопровождается истончением кожи, изменением ее цвета от ярко-красного до буро-синего.
В одних случаях на коже лица и шеи преобладают пустулы, заполненные серозной или гнойной жидкостью, в других - бугорки, содержащие грануляционные разрастания; бывает и сочетание пустул и бугорков.
Кожная форма актиномикоза часто распространяется на кожу соседних областей.
Подкожная форма актиномикоза характеризуется развитием патологического процесса в подкожной клетчатке, как правило, непосредственно вблизи одонтогенного очага, являющегося входными воротами специфической инфекции. Больные жалуются на боли и припухлость в щечной или других областях: подчелюстной, околоушно-жевательной, позадичелюстной областях, шеи. В отдельных случаях из анамнеза можно выяснить, что подкожная форма актиномикоза возникла в результате предшествующего гнойного процесса (абсцесса и флегмоны) одонтогенного происхождения. Подкожная форма развивается и на фоне поражения патологическим процессом надчелюстных или щечных лимфатических узлов, их распада и расплавления и вовлечения в процесс подкожной клетчатки.
Патологический процесс при этой форме актиномикоза отличается длительным, но спокойным течением. В период распада специфической гранулемы болезнь может сопровождаться незначительным повышением температуры, болями в очаге поражения.
При осмотре припухлость разлитая, при пальпации в подкожной клетчатке определяется округлый инфильтрат, вначале плотный и безболезненный, а далее, по мере расплавления гранулемы в центре, мягкий и болезненный. В период распада специфической гранулемы кожа спаивается с подлежащими тканями, становится ярко-розовой до красной.
При подкожной форме актиномикоза в одних случаях преобладает экссудативный или пролиферативный процесс, в других - сохраняется их относительное равновесие. Эти соотношения меняются в течении заболевания.
Воспалительный очаг прорывается наружу в одних случаях с выделением значительного количества экссудата, чаще кровянисто-гнойного.
У ряда больных наблюдается, наоборот, постепенное и медленное размягчение очага, спаивание его с кожей по всей поверхности; при истончении кожи и она вскрывается. Содержимое очага скудное, отмечается значительное разрастание фунгозных грануляций.
В дальнейшем течении процесса, особенно при преобладании экссудативных изменений в актиномикозном очаге, наблюдается постепенное резорбирование инфильтрата. В отдельных случаях процесс может распространяться на соседние ткани и образовывать там новые актиномикозные очаги.
Подслизистая форма актиномикоза встречается сравнительно редко. Это поражение возникает как в результате одонтогенного пути внедрения инфекции, так и вследствие повреждения целости слизистого покрова - попадание инородных тел, травма острыми краями зубов или прикусывания. Иногда наблюдается развитие подслизистых актиномикозных очагов в перитонзиллярной области, крыловидно-челюстной складки, при поражении миндалины.
Подслизистая форма актиномикоза протекает без подъема температуры или незначительном повышении ее до субфебрильных цифр, с умеренными болевыми ощущениями в очаге поражения. В зависимости от локализации боли усиливаются при движении - открывании рта, глотании, разговоре. В динамике процесса нарастает ощущение определенной неловкости, «инородного тела». При пальпации наблюдается округлой формы плотный инфильтрат. В течение процесса инфильтрат ограничивается, становится плотнее, слизистая оболочка под ним спаивается, мутнеет, часто приобретает белесоватый цвет. Подслизистые актиномикозные очаги в области крыловидно-челюстной складки, перитонзиллярной области характеризуются значительной плотностью тканей, которые вместе с гипертрофированной миндалиной напоминают картину злокачественной опухоли.
Вскрытие очага наружу позволяет отметить наличие четко ограниченной полости, заполненной кровянисто-гнойным экссудатом и грануляциями. Стенки полости довольно плотны. Опорожнение очага, последующее дренирование его и достаточный отток вместе с соответствующей местной и обшей терапией сравнительно быстро ведут к ликвидации воспалительных явлений. В других случаях отмечаются тенденция к распространению процесса в сторону подкожной клетчатки и образование там новых очагов.
При подслизистой форме актиномикоза процесс локализуется в области верхней и нижней губ, подслизистой ткани щек, ретромолярной ямки, крыловидно-челюстного пространства, перитонзиллярной и подъязычной областей.
Актиномикоз слизистой оболочки полости рта встречается редко, составляя около 2% среди всех форм актиномикоза.
При поражении слизистой оболочки полости рта лучистые грибы проникают через поврежденную и воспаленную слизистую оболочку полости рта.
Травмирующими факторами могут быть инородные тела: ости злаков, травинки, рыбные кости. Иногда больной травмирует слизистую оболочку острыми краями зубов, прикусывает ее.
Излюбленное место поражения - слизистая оболочка нижней губы и щеки, подъязычной области, нижней и боковой поверхностей языка.
Актиномикоз слизистой оболочки полости рта характеризуется медленным, спокойным течением, обычно не сопровождается повышением температуры; боли в очаге поражения незначительные.
При осмотре больного отмечается поверхностно расположенный воспалительный инфильтрат. При локализации процесса на нижней губе, в области щеки инфильтрат ограниченный, часто округлой формы, спаян с подслизистой тканью. При расположении очага в подъязычной области, на нижней и боковой поверхностях языка инфильтрат более разлитой и поверхностный. Слизистая оболочка в области поражения имеет красный, иногда цианотичный цвет. Нередко можно отметить меньшую влажность этого участка, когда слизистая оболочка становится сухой и матовой, иногда белесоватой. Постепенно инфильтрат размягчается, ограничивается; слизистая оболочка над ним приобретает ярко-красный цвет. В этот период бывают незначительные боли. При расположении очагов в области губы или щеки наблюдается абсцедирование. При вскрытии такого очага можно видеть полость в строме слизистой оболочки - в соединительнотканном слое и подслизистой ткани. После опорожнения актиномикозного очага процесс идет на убыль и постепенно при соответствующем лечении все воспалительные явления ликвидируются.
При локализации актиномикозного процесса в подъязычной области, нижней и боковой поверхностях языка наблюдаются прорастание очага или очагов кнаружи, истончение слизистой оболочки и при ее прорыве образование отдельных мелких свищевых ходов, из которых выбухают грануляции. Они возвышаются над поверхностью окружающей слизистой оболочки.
В отличие от других локализаций актиномикоза поражение слизистой оболочки полости рта не ведет к распространению процесса по протяжению.
Одонтогенная актиномикозная гранулема. Наличие в тканях периодонта элементов лучистого гриба делает зуб наиболее частым источником актиномикоза. Формирование в тканях периодонта первичной актиномикозной гранулемы бывает нередко, но распознается с трудом. Это очаг всегда имеет тенденцию к распространению в другие ткани. Следует выделять актиноми-козную одонтогенную гранулему в коже, в подкожной клетчатке в подслизистой ткани, поднадкостничную. При локализации актиномикозной одонтогенной гранулемы в коже и подкожной клетчатке наблюдается тяж по переходной складке, идущий от зуба к очагу в мягких тканях.
Одонтогенная актиномикозная гранулема в подслизистой ткани мало отличается от описанной ранее картины подслизистого поражения, но тяж по переходной складке бывает не всегда. Поднадкостничная одонтогенная гранулема характеризуется медленным бессимптомным течением, отличаясь от подобных проявлений банальной этиологии тем, что очаг под надкостницей интимно связан с пораженным периодонтом. Процесс часто распространяется к слизистой оболочке, и при очередном обострении она истончается и образуется свищевой ход.
Распространение процесса нередко создает картину одновременного поражения кожи, подкожной клетчатки, подслизистой ткани. В других случаях наблюдаются выраженный фибросклероз тканей в окружности очага и «замуровывание» отдельных актиномикозных гранулем в пластах плотных тканей, что обусловливает длительное и упорное течение болезни.
Подкожно-межмышечная (глубокая) форма актиномикоза раньше была наиболее частой, в последние годы ее частота значительно снизилась. При этой форме актиномикоза процесс развивается в подкожной, межмышечной, межфасциальной клетчатке, распространяется на кожу, мышцы, челюстные и другие кости лица.
Подкожно-межмышечная форма актиномикоза локализуется в подчелюстной, щечной и околоушно-жевательной областях, а также поражает ткани височной, подглазничной, скуловой, подвисочной ямок, крыловидно-челюстного пространства и бокового отдела шеи. В отличие от воспалительных процессов гноеродной этиологии для актиномикоза характерно одновременное поражение ряда областей, расположенных рядом, без четкой локализации специфических гранулем в анатомических границах каждой области.
При подкожно-межмышечной или глубокой форме актиномикоза больные указывают на появление припухлости за счет воспалительного отека и последующей инфильтрации мягких тканей. Нередко первые проявления подкожно-межмышечной формы актиномикоза неотличимы от развивающихся абсцессов или флегмон. Часто первым симптомом актиномикоза является прогрессирующее ограничение открывания рта. Это объясняется тем, что большие коренные зубы, чаше других зубов поражаемые кариозным процессом, а также слизистая оболочка в окружности полупрорезавшегося нижнего зуба мудрости могут быть местом внедрения лучистых грибов. Прорастая в окружающие ткани, лучистые грибы поражают жевательную и внутреннюю крыловидную мышцы, вследствие чего и возникает беспокоящее больного ограничение открывания рта.
В анамнезе есть сведения о медленном нарастании болезненных изменений.
При осмотре отмечается синюшность кожного покрова над инфильтратом; возникающие в отдельных участках инфильтрата очаги размягчения напоминают формирующиеся небольшие абсцессы.
При прорыве истонченного участка кожи выделяется немного тягучей гноевидной жидкости, нередко содержащей мелкие беловатые, иногда пигментированные зерна- друзы.
Этот период заболевания сопровождается повышением температуры до 38-39°С, болями. При самопроизвольном вскрытии актиномикозного очага острые воспалительные явления стихают. При пальпации в этот период отмечаются резкая, доскообразная плотность периферических отделов инфильтрата, участки размягчения со свищевыми ходами в центре.
При осмотре кожа над пораженными тканями синюшна. В дальнейшем могут наблюдаться периодические обострения.
Однако при актиномикозе челюстно-лицевой области такое медленное развитие и спокойное течение процесса, особенно в начальном периоде заболевания, бывает не всегда. В ряде случаев поражение тканей лучистым грибом осложняется присоединением гноеродных микробов. При этом воспалительный процесс начинается остро, захватывает значительные участки тканей челюстнолицевой области. Выражен коллатеральный отек в окружности очага поражения, больной страдает от интенсивных болей.
В последующем актиномикозный процесс развивается по двум основным направлениям: происходит постепенное резорбирование и ограничение инфильтрата или процесс распространяется на соседние ткани. Последнее иногда приводит к вторичному поражению костей лица актиномикозом и редко - к метастазированию актиномикоза во внутренние органы. Генерализации актиномикозного процесса в настоящее время не бывает.
Рентгенологическая картина вторичного поражения костей лицевого скелета актиномикозом обусловлена деструктивными изменениями (внутрикостные абсцессы и гуммы, кортикальные узуры, чередование мелких очагов остеопороза - мозаичная структура кости).
Нередко в случаях смешанных форм актиномикоза, т. е. присоединения гнойной флоры, постепенно вырисовывается картина остеомиелита, чаще кортикального, с секвестрацией участков кости различной величины.
Актиномикоз лимфатических узлов . Издавна среди врачей укоренилось мнение, что актиномикоз не поражает лимфатических узлов. Однако актиномикозное поражение лимфатических узлов челюстно-лицевой области и шеи встречается нередко й чаше наблюдается у детей.
Актиномикоз лимфатических узлов возникает в результате одонтогенного, тонзиллогенного, отогенного путей внедрения инфекции.
При актиномикозе лимфатических узлов процесс локализуется в щечных и надчелюстных лимфатических узлах; в них преобладает поражение в виде гиперпластического или абсцедируюшего лимфаденита. Поражение актиномикозом лимфатических узлов подчелюстного треугольника, подподбородочной области и бокового отдела шеи, как правило, протекает в виде аденофлегмоны или абсцедируюшего лимфаденита, при этом наблюдается одновременное поражение ряда лимфатических узлов и соседних с ними клетчаточных образований. Реже бывает поражение околоушных лимфатических узлов.
Поражение актиномикозом лимфатических узлов нередко служит исходным моментом для возникновения других форм - подкожной, подкожно-межмышечной, поражения слюнных желез.
В последние годы изменилось соотношение различных клинических проявлений актиномикозных лимфаденитов. Так, стали чаще наблюдаться гиперпластическое поражение актиномикозом лимфатических узлов, реже- аденофлегмоны.
Клиническая картина актиномикоза лимфатических узлов весьма разнообразна. Больные жалуются на ограниченную, слегка болезненную, плотную припухлость соответственно одной из групп лимфатических узлов.
Из анамнеза явствует, что поражение лимфатических узлов развивается медленно и вяло, появившийся малоболезненный лимфатический узел медленно увеличивается и вокруг него нарастает инфильтрация тканей. Только при абсцедировании лимфатического узла меняется картина болезни, особенно при развитии аденофлегмоны: повышается температура, возникают боли в очаге поражения, инфильтрат становится более разлитым, кожа спаивается с ним и приобретает красновато-синюшную окраску.
По выходе наружу содержимого абсцедируюшего очага процесс медленно подвергается обратному развитию.
Полной ликвидации процесса, как правило, не наступает и в дальнейшем наблюдаются отдельные обострения. Происходит спаивание остатков лимфатического узла с окружающими тканями, значительный фибросклероз этих тканей. При очередном обострении распад специфической гранулемы или гранулем ведет к распространению процесса по протяжению. В ряде случаев могут происходить распространение экссудата из лимфатического узла в окружающие ткани и развитие там специфического процесса. Из-за значительного фибросклероза тканей по периферии актиномикозной гранулемы и соседних с ней клетчаточных образований прорыв воспалительного очага наружу становится затруднительным и он еще больше запаивается в тканях. Реже при актиномикозном лимфадените наступает распад остатков узла и его отторжение через свищ наружу.
Актиномикоз периоста челюсти . Среди других форм актиномикоза является сравнительно редким поражением. Процесс может протекать в виде экссудативного или продуктивного воспаления. Поражается преимущественно надкостница с вестибулярной стороны нижней челюсти, чаще это маргинальный процесс на уровне нижнего первого моляра. Продуктивный актиномикозный периостит чаще наблюдается у детей, подростков и молодых людей.
При экссудативном актиномикозном периостите челюсти воспалительные явления развиваются в области зуба и переходят на вестибулярную поверхность кости. Болевые ощущения выражены слабо, самочувствие больного не нарушено. Чаще отмечается первично-хроническое начало воспалительного процесса.
В отдельных случаях процесс развивается остро, с более выраженными общими и местными явлениями воспаления.
Клинически наблюдаются плотный инфильтрат на месте поражения, чаше по переходной складке, ее сглаженность, слизистая оболочка над ним красная, иногда с синеватым оттенком. Далее отмечается медленное размягчение инфильтрата и его отграничение, слизистая оболочка над этим участком становится цианотичной, мутной. Пальпаторное исследование тканей болезненно. Перкуссия зуба безболезненна, он как бы «пружинит». Вскрытие очага не всегда позволяет получить гной, часто отмечается разрастание грануляций в области расплавившейся надкостницы.
При продуктивном актиномикозном периостите отмечается утолщение кости за счет надкостницы, процесс с надкостницы альвеолярного отростка переходит на тело, иногда значительно деформируя челюсть и утолщая ее край. Процесс развивается длительно, у отдельных больных бывают обострения.
Рентгенологическая картина показывает снаружи альвеолярного отростка, тела челюсти и особенно по нижнему краю рыхлые периостальные утолщения неоднородной структуры. При длительном течении процесса наблюдается оссификация периоста, тогда при рентгенографии с прямым увеличением можно видеть отдельные участки деструкции, расположенные поверхностно. Кроме того, в прилегающей кости наблюдается выраженный склероз. У отдельных больных процесс переходит с периоста на кость и развивается ее продуктивно-деструктивное поражение.
Актиномикоз кости челюсти встречается редко. Патологический процесс при первичном поражении челюстей чаще локализуется на нижней челюсти и весьма редко на верхней челюсти.
По данным патологоанатомического исследования, первичный актиномикоз челюсти может быть в виде деструктивного и продуктивно-деструктивного процесса.
Первичный деструктивный актиномикоз челюстей принято обозначать как внутрикостную гумму и внутрикостный абсцесс.
В ранние периоды болезни больные жалуются на незначительные боли в области пораженного отдела кости. При непосредственном соседстве внутрикостного очага с нижнечелюстным каналом нарушается чувствительность в области, разветвления подбородочного нерва. В дальнейшем боли становятся интенсивнее, могут принимать характер невралгических, часто наблюдаются отек и инфильтрация мягких тканей или периостальное утолщение кости, развивается воспалительная контрактура жевательных мышц.
Рентгенологически первичный деструктивный актиномикоз челюстей характеризуется наличием в кости одной или нескольких слившихся полостей округлой формы, но всегда четко контури-рованных (рис. 88).
При внутрикостной актиномикотической гумме очаг деструкции может быть окружен зоной склероза.
Кроме того, отмечается уплотнение костной структуры и соседних с внутрикостным очагом областей.
Первичное продуктивно-деструктивное поражение челюстей актиномикозом встречается преимущественно у детей и молодых людей. Заболевание обычно начинается после одонтогенного или тонзиллогенного воспалительного процесса. Появляется утолщение кости за счет периостальных наложений, которое прогрессивно увеличивается и уплотняется, симулируя новообразование.
Течение болезни длительное- от 1-3 лет до нескольких десятилетий. На фоне хронического течения заболевания бывают отдельные обострения, когда появляются боли, воспалительная реакция мягких тканей, ограничение открывания рта, а также переход процесса с кости на околочелюстные ткани и развитие там актиномикозных очагов.
На рентгенограмме при продуктивно-деструктивном актиномикозе можно видеть новообразование кости, идущее от надкостницы, уплотнение костного рисунка, на фоне которого видны отдельные очаги деструкции. Одни полости мелкие, почти точечные; другие крупные. В зависимости от давности заболевания более или менее выражен склероз кости в окружности этих очагов деструкции (рис. 90).

В последние два десятилетия среди первичного актиномикоза челюстей чаще стал наблюдаться продуктивно-деструктивный процесс в кости в виде мозаичной структуры кости. Клинически и рентгенологически эту форму трудно отличить от подобных проявлений остеомиелита челюстей банальной этиологии.
Актиномикоз органов полости рта - актиномикоз языка, миндалин, слюнных желез, верхнечелюстной пазухи - встречается сравнительно редко и представляет значительные трудности для диагностики.
Актиномикоз языка возникает после его травмы, особенно хронической - острыми краями зубов, неправильно изготовленными протезами, а также вследствие попадания инородных тел, в том числе растительных заноз.
Клиническая картина актиномикоза языка зависит от локализации специфического очага и может протекать в виде диффузного воспалительного процесса, напоминающего флегмону или абсцесс. В таких случаях процесс локализуется в области корня, а также боковых отделов языка. Однако эти поражения стали в последние годы редкими.
Чаще наблюдается ограниченное поражение языка в области спинки или кончика. При этом в толще языка наблюдается ограниченный, безболезненный или малоболезненный узел, который долгое время - от нескольких недель до 1-2 мес - может оставаться без изменений, почта не беспокоя больного. В дальнейшем процесс развивается различно. В одних случаях бывает абсцедирование узла, в других - его спаивание со слизистой оболочкой языка и вскрытие очага наружу с образованием обильных грануляций.
Актиномикоз миндалин встречается крайне редко, вместе с тем миндалины часто являются местом внедрения актиномикозной инфекции, т. е. воротами инфекции при лимфогенном ее распространении в лимфатические узлы.
Вначале больные жалуются на чувство неловкости или ощущение инородного тела в глотке. В анамнезе есть указания на отдельные обострения воспалительного процесса.
При осмотре отмечается увеличение пораженной миндалины - ее уплотнение до «хрящеватой» консистенции. Покрывающая миндалины слизистая оболочка мутна и спаяна с подлежащими тканями. Характерно спаивание увеличенной миндалины с дужками, особенно передними.
При очередном обострении процесс распространяется на соседние ткани: крыловидно-челюстное пространство, подъязычную область, окологлоточное пространство.
Актиномикоз верхнечелюстной пазухи встречается крайне редко. Инфекция проникает риногенным и реже одонтогенным путем. Первые проявления болезни чаще неотличимы от острого или обострения хронического гайморита, но заболевание может развиваться исподволь и медленно.
Клинически наблюдается затрудненное носовое дыхание, иногда гнойные выделения из носа. Передняя стенка верхней челюсти утолщена, слизистая оболочка переходной складки верхней челюсти мутна, инфильтрирована и несколько спаяна с утолщенной надкостницей. При очередном обострении появляются воспалительная припухлость в подглазничной области, отек щечной и скуловой области. Процесс склонен распространяться на ткани подглазничной области, а также щечную и скуловую. Развитие плотной инфильтрации в этих тканях, последующее абсцедирование очагов позволяют диагностировать специфический воспалительный процесс.
Рентгенологически актиномикоз верхнечелюстной пазухи характеризуется ее гомогенным затемнением с хорошо выраженными стенками полости. Возможна неполная облитерация верхнечелюстной пазухи костной тканью.
Диагноз. Диагностика актиномикоза в связи со значительным разнообразием клинической картины заболевания, а также сходством с воспалительными и опухолевыми процессами может представлять ряд затруднений. Вялое и длительное течение одонтогенных воспалительных процессов, безуспешность проводимой противовоспалительной терапии всегда настораживают в отношении актиномикоза и требуют обследования для выявления или исключения этого заболевания.
При начальных проявлениях типичного, не осложненного вторичной флорой, актиномикозного процесса следует учитывать медленное течение процесса, нормальную температуру (безлихорадочное течение), безболезненность или малую болезненность плотных инфильтратов.
Диагностику актиномикоза облегчают появление очагов размягчения, покрытых покрасневшей, с синюшным оттенком кожей, ряд свищевых ходов, через которые выделяется небольшое количество гноевидной жидкости, постепенное распространение процесса на окружающие ткани. Для актиномикоза типичен ряд валикообразных складок кожи в пораженных тканях. Однако изменение клиники актиномикоза в последние годы, отсутствие патогномоничных симптомов болезни создают еще большие трудности в установлении диагноза этого патологического процесса.
Клинический диагноз актиномикоза должен подкрепляться исследованием отделяемого, диагностической кожно-аллергической реакцией с актинолизатом, рентгенологическим и в ряду случаев патоморфологическим исследованием.
Однако сомнительные или отрицательные результаты микробиологических исследований и кожно-аллергической реакции не отвергают диагноза заболевания. Следует сопоставить клинику болезни с результатами этих исследований и правильно их истолковывать. В отдельных случаях требуются повторные, часто многократные диагностические исследования.
Микробиологическое исследование отделяемого должно состоять из исследования нативного препарата, цитологического исследования окрашенных мазков и в ряде случаев выделения патогенной культуры путем посева.
Исследование отделяемого в нативном препарате является наиболее простым методом определения друз и элементов лучистых грибов. Форма и цвет лучистых грибов могут быть самыми разнообразными. В одних случаях можно видеть конгломераты друз, в других - друзы мелкие, округлые. При исследовании друз актиномицетов можно отметить колбочки по периферии колонии грибов, образующие как бы ореол лучистости; в отдельных случаях колбочки расположены по всей поверхности друзы, а иногда колбочек обнаружить не удается и можно видеть лишь комочки переплетающегося мицелия актиномицетов. Принято считать, что большое количество колб свойственно длительному актиномикозному процессу. В нативном препарате нередко можно отметить явления полного и частичного лизиса друз актиномицетов, когда обнаруживаются еле заметные очертания друзы или различные варианты частичного лизиса - месяцеобразные формы колоний лучистого гриба. Окраска друз зависит как от свойств гриба-возбудителя, так и от сопутствующей флоры. Наиболее часто друзы актиномицетов имеют соломенно-желтый, бурый, зеленоватый цвет.
Цитологическое исследование окрашенных мазков (по Граму, Цильцу и Нохту) позволяет выявить характер процесса, установить наличие мицелия актиномицетов, вторичной инфекции, а также по клеточному составу судить о реактивных способностях организма.
Необходимо учитывать место, откуда взят патологический материал. Особенно доказательным для диагноза актиномикоза является исследование пунктата из закрытых очагов. Следует осторожно оценивать значение мицелия актиномицетов в отделяемом из раны в полости рта, так как он может оказаться мицелием сапрофитируюших актиномицетов.
Если исследования отделяемого в нативном препарате и цитологические исследования не дают исчерпывающего ответа, а главное, если находят мицелий актиномицетов в окрашенных мазках, то необходимо выделить культуру лучистых грибов путем посева.
Даже отрицательные результаты исследования отделяемого свищевых ходов или содержимого вскрытых оперативным путем очагов размягчения (отсутствие в нем друз или мицелия лучистого гриба) не опровергают диагноза актиномикоза, так как нередко актиномицеты (друзы или мицелий) удается обнаружить лишь в результате многократных исследований.
Для диагностики актиномикоза, как и для построения комплексного лечения, важно выделить вторичную инфекцию. При закрытых актиномикозных очагах результаты посевов на патогенную флору часто бывают отрицательными. Этот факт, несомненно, говорит в пользу актиномикоза. При открытом актиномикозном процессе, особенно при определенной давности болезни, в большинстве случаев выделяются патогенные неспецифические микроорганизмы - смешанная инфекция. Чаще других встречается стафилококк.
Несомненное, а иногда главное значение в диагностике актиномикоза челюстно-лицевой области имеет кожно-аллергическая реакция с актинолизатом.
Методика проведения кожно-аллергической реакции с актинолизатом следующая: на внутренней поверхности предплечья ближе к локтевому суставу справа и слева внутрикожно вводят 0,3 мл диагностического актинолизата. Для контроля, отступя на 8-10 см от места первых инъекций, вводят ту же дозу стерильного мясо-пептонного бульона. Результат реакции читают через 24 ч следующим образом.
1. Реакция отрицательная (-): на месте инъекции антигена заметны только точки от введения иглы.
2. Реакция сомнительная (+): изменения на месте введения антигена и контроля одинаковы - еле заметная бледно-розовая эритема.
3. Реакция слабоположительная (+): на месте инъекции антигена отмечается разных размеров зона отчетливой эритемы
розового цвета, иногда с незначительным фиолетовым оттенком.
4. Реакция положительная (+ +): эритема от ярко-розового до темно-красного цвета, небольшой отек кожи и незначительная болезненность при пальпации.
5. Реакция резко положительная (+ + +): на месте инъекции красная или ярко-красная эритема, сопровождается отеком кожи;-при пальпации отмечается болезненность, в центре эритемы может быть папула.
6. Реакция резко положительная локальная (+ + + +): независимо от изменений в месте введения антигена имеются очаговые или общие явления.
Кожно-аллергическую реакцию следует рассматривать с точки зрения иммунобиологического состояния организма по отношению к возбудителю заболевания - лучистым грибам. При формирующемся актиномикозе она может быть отрицательной или сомнительной, так как еще не наступила сенсибилизация организма лучистыми грибами. В других случаях отрицательная реакция у ослабленных или давно болеющих лиц может быть обусловлена снижением обшей реактивности организма и иммунных реакций на возбудителя актиномикоза.
Чаще всего кожно-аллергическая реакция с актинолизатом бывает положительной при закрытых актиномикозных очагах. В таких случаях она приобретает наибольшее диагностическое значение, так как в этот период нельзя исследовать отделяемое. Эта реакция обеспечивает раннюю диагностику болезни.
Кожно-аллергическая реакция с актинолизатом является не только диагностической, но и прогностической, так как показывает специфически измененную реактивность организма в результате сенсибилизации лучистым грибом.
Правильно оценить результат кожно-аллергической реакции с актинолизатом можно сопоставлением ее данных с общим состоянием организма, давностью болезни и особенностями клинического течения.
Серологическую реакцию с актинолизатом (реакция связывания комплемента - Борде - Жангу) в последние годы не используют в связи с тем, что она дает большой процент отрицательных или сомнительных ответов.
Патогистологическое исследование имеет ограниченное значение для диагностики актиномикоза и лишь при клиническом течении процесса, симулирующем опухолевый рост (например, первичный продуктивно-деструктивный актиномикоз), является основным для подтверждения диагноза. Материал для патогистологических исследований необходимо опустить в целлоидин или парафин и изучить ряд срезов. В противном случае не всегда можно выявить специфический характер процесса.
При первичном и вторичном поражении костей лица актиномикозом важное диагностическое значение имеет рентгенологическое исследование. В случае поражения актиномикозом слюнных желез целесообразна рентгенография с контрастной массой (йодолипол).
В комплексе диагностических методов и средств обязательно выполняют клиническое исследование крови. При длительном течении актиномикозного процесса в крови наблюдается падение содержания гемоглобина и количества эритроцитов. Количество лейкоцитов чаше всего остается в пределах нормы, а иногда понижается. Только при присоединении вторичной гноеродной инфекции число лейкоцитов увеличивается. Можно отметить некоторое увеличение количества моноцитов. СОЭ при актиномикозе чаще всегда бывает увеличенной.
Ранняя диагностика актиномикоза обеспечивает успех лечения и создает, таким образом, условия для благоприятного исхода заболевания.
Лечение. Лечение актиномикоза челюстно-лицевой области и шеи должно быть комплексным и слагаться из иммунотерапии (актинолизатотерапии или вакцинотерапии), стимулирующего и хирургического лечения.
Актинолизат - отечественный препарат, представляет собой продукт спонтанно лизировавшихся бульонных аэробных культур патогенных актиномицетов, выделенных из патологического материала при актиномикозе человека.
По методу Д. И. Ленина актинолизат вводят внутрикожно во внутреннюю поверхность предплечья по две инъекции 2 раза в неделю по следующей схеме: первая доза - 0,6 мл, вторая - 0,7 мл, третья -0,9 мл. С четвертого введения каждая последующая доза увеличивается на 0,1 мл и, достигнув к 14-й инъекции 2 мл, остается неизменной до конца курса лечения (при введении внутрикожно актинолизата во внутреннюю поверхность предплечья можно ввести 0,5 мл).
Модификация внутрикожного метода, предложенная Т. Г. Сутеевой, заключается в следующем: первая инъекция - 0,3 мл, вторая - 1 мл, третья - 1,5 мл, четвертая - 2 мл и остается неизменной до конца курса лечения. По методу Г. С. Сутеева актинолизат вводят подкожно или внутримышечно в область ягодиц до 3 мл 2 раза в неделю, на курс20 инъекций.
Актиномицетная поливалентная вакцина (АПВ) - новый препарат, предложенный для лечения актиномикоза. Препарат изготовлен из нелизирующихся спороносных аэробных актиномицетов, которые обладают наименьшей патогенностью, сохраняя антигенные свойства. Эти культуры актиномицетов выделены от людей, больных актиномикозом. АПВ содержит 1 млрд. микробных тел в 1 мл.
АПВ вводят внутрикожно или подкожно с интервалом 3-4 дня в область сгибательных поверхностей предплечья. Начинают с введения 0,1 мл вакцины и в последующем дозу при каждой инъекции увеличивают на 0,01. К 10-й инъекции доза достигает 1 мл и остается неизменной до конца курса, т. е. до 20-го или 25-го введения. Следует вводить не более 0,01 мл вакцины в один участок кожи или подкожной клетчатки; в каждое предплечье рекомендуется делать не более 5 введений.
После курса лечения актинолизатом или АПВ следует перерыв в течение месяца, а затем второй курс и в зависимости от эффективности лечения третий и т. д. После клинического выздоровления и следующего за ним перерыва в 1 или 1,5 мес необходимо провести профилактический курс из 10-15 инъекций актинолизата или 5-10 инъекций АПВ.
Ведущую роль в успехе лечения актиномикоза играет реактивность организма. Стимулирующее лечение является методом патогенетически обусловленной терапии и направлено на повышение физиологической активности и функциональной полноценности тканей.
Стимулирующее лечение заключается в гемотерапии и общеукрепляющем лечении. Гемотерапия проводится в стационарных условиях в виде гемотрансфузий в повышающихся дозировках, в условиях поликлиники - в виде аутогемотерапии. Гемотрансфузия проводится один раз в неделю, всего 4-6 раз, в следующих количествах: 1-й раз - 50 мл, 2-й раз - 75 мл, 3-й - 100 мл, 4-й - 125 мл, 5-й - 150 мл, 6-й - 175 мл. Аутогемотерапия проводится через день по следующей схеме: 1 -й раз - 3 мл, 2-й - 5 мл, 3-й - 7 мл, 4-й - 9 мл, 5-й - 10 мл, 6-10-й - 10 мл. Общеукрепляющее лечение заключается в назначении больным поливитаминов, витамина С, проведении курса внутривенных введений глюкозы, витаминов В1, В12 , биогенных стимуляторов, экстракта алоэ, продигиозана, метилурацила и др.
При присоединении вторичной гноеродной инфекции, а также тяжелом актиномикозном процессе показано применение антибиотиков.
При присоединении неспецифических микроорганизмов и ограниченных актиномикозных очагах, а также общем благоприятном течении процесса показано применение антибиотиков: синтомици-новой эмульсии, биомицина, тетрациклиновые конусы. Определенное воздействие на смешанную инфекцию оказывают производные нитрофурана в виде промываний 0,02-0,05% раствором (фурагин, фурадонил, фурацилин).
При частых обострениях процесса, тенденции к распространению по протяжению, а также при тяжелом клиническом течении актиномикоза применяют массивные курсы антибиотиков в зависимости от чувствительности микрофлоры: пенициллин в комбинации со стрептомицином, неомицин, при развитии резистентности микрофлоры к пенициллину - оксициллин, метациллин, а также антибиотики резерва - эритромицин, олеандомицин, цепорин, рифамицин, фузидин и др.
Отдельным больным в условиях поликлиники можно назначать антибиотики внутрь, однако эффект от такого лечения при актиномикозе значительно меньше, а вероятность осложнений и аллергических реакций и дисбактериоза больше.
Лечение больных актиномикозом, особенно химиотерапевти-ческими препаратами, должно сочетаться с назначением антиги-стаминных средств, анальгетиков, а также симптоматической терапией.
Немалое значение в общем комплексе лечения актиномикоза челюстно-лицевой области имеет хирургическое лечение. Хирургическое лечение актиномикоза заключается: 1) в удалении зубов, явившихся входными воротами актиномикозной инфекции; 2) вскрытии актиномикозных очагов в околочелюстных тканях, выскабливании грануляционных разрастаний из актиномикозных очагов в мягких и костных тканях, удалении участков избыточно новообразованной кости и в ряде случаев в удалении лимфатических узлов, пораженных актиномикозным процессом.
Большое значение имеет уход за раной после вскрытия актиномикозного очага. Показано ее длительное дренирование, последующее выскабливание грануляций, при присоединении вторичной гноеродной инфекции - депонированное введение антибиотиков, препаратов нитрофуранового ряда. Их местное применение хорошо сочетать с ферментными препаратами, которые влияют на антибиотикорезистентность микроорганизмов, оказывают противовоспалительное действие, усиливают регенеративные процессы и таким образом положительно влияют на обратное развитие актиномикозного процесса. Антистафилококковую плазму, а также стрептококковый и стафилококковый бактериофаг целесообразно применять для соответствующего воздействия на вторичную флору при уходе за вскрытыми актиномикозными очагами так же, как это делается при лечении абсцессов и флегмон банальной этиологии.
В общем комплексе лечения больных актиномикозом рекомендуется применять физические методы лечения и лечебную физкультуру.
Назначение физических методов лечения зависит как от формы поражения, так и от стадии воспалительного процесса. Так, при кожной и подкожной формах актиномикоза в стадии формирования очага или очагов рекомендуется электрофорез с хлоридом кальция, димедролом, димексидом, ферментами. Целесообразно эти процедуры сочетать с ультразвуком или воздействием электрического поля УВЧ. При локализации подкожно-межмышечной формы в подчелюстной, подподбородочной, щечной областей на стадии развития очага показано назначение УВЧ- или парафинотерапии.
При актиномикозе лимфатических узлов на стадии формирования очага надо назначать УВЧ- и парафинотерапию (исключая глубокое поражение шейных лимфатических узлов). После вскрытия очага физические методы лечения целесообразны при открытом ведении раны: электрофорез йода, лидазы, димедрола, димексида, хлорида кальция, ферментов.
При деструктивной форме костного актиномикоза следует применять физические методы лечения после вскрытия очага - электрофорез йода. При первичном продуктивно-деструктивном актиномикозе нижней челюсти в первый 1-2 года болезни для провокации обострения - УВЧ-парафинотерапия, ультрафиолетовое облучение. После оперативных вмешательств (нивелировка кости, выскабливание внутрикостных очагов) - электрофорез хлорида кальция, димедрола, димексида. Препараты йода, лидазы применять не стоит, так как они могут способствовать большему склерозированию оставшихся мелких актиномикозных очагов.
Хороший эффект оказывает электрофорез йода, лидазы ультразвук, лазерный луч на рубцы, остаточные инфильтраты при актиномикозе. При наличии специфического воспаления, замурованного в рубцах, это лечение ведет к абсцедированию мелких очагов и выходу процесса наружу; в других случаях - к рассасыванию их, эластичности рубца и тканей.
Как составная часть комплексного лечения проводится лечебная физкультура. Физические упражнения создают активную гиперемию в тканях, ускоряют лимфоток и таким образом способствуют ограничению актиномикозного очага или очагов, а после вскрытия их оперативным путем повышают окислительно-восстановительные процессы и способствуют более быстрому рассасыванию продуктов воспаления. Основная цель этого лечения - уменьшение и устранение деструктивно-атрофических процессов и образование грубой рубцовой ткани.
Обычно при комплексном лечении актиномикоза челюстно-лицевой области и шеи выздоровление наступает после одного, реже 2 курсов лечения. Только одновременное поражение ряда областей, локализация патологического процесса в челюстях и лимфатических узлах требует 2-3 и более курсов специфического лечения.
Комплексное лечение актиномикоза челюстно-лицевой области и шеи (иммунотерапия, стимулирующее и хирургическое лечение) обеспечивает наиболее стойкий и быстрый эффект.
При лечении актиномикоза до последнего времени имели широкое распространение лучи Рентгена, препараты йода. Без иммунных препаратов это лечение проводится в комплексе со стимулирующими и хирургическими методами.
Прогноз. Прогноз при актиномикозе челюстно-лицевой области в большинстве случаев благоприятный.
При длительном течении актиномикоза в тканях и органах челюстно-лицевой области, позднем установлении диагноза и соответственно запоздалом начале рационального лечения, а также при тяжелых формах, когда одновременно поражен ряд областей лица и костных тканей челюстей с тенденцией к прогрессирующему распространению по протяжению, возможно развитие серьезных осложнений.
Тяжелым осложнением актиномикоза челюстно-лицевой области и шеи является распространение патологического процесса в полость черепа и органы грудной полости. Метастазы в легкие или в переднюю грудную стенку протекают более благоприятно, нежели метастазы в мозг и его оболочки. Метастазы этой локализации раньше часто вели к смертельному исходу.
Вторым, более грозным осложнением актиномикоза челюстно-лицевой области раньше была генерализация процесса в результате гематогенного или, реже, лимфогенного распространения инфекции и образования актиномикозных очагов в ряде органов и тканей.
Наиболее опасными локализациями в смысле генерализованного актиномикоза были боковой отдел шеи, височная область, крыловидно-челюстное и парафарингеальное пространство. В последние 20 лет таких осложнений актиномикоза при челюстно-лицевой локализации процесса не наблюдалось.
Длительное течение актиномикоза может вести к амилоидозу внутренних органов, что осложняет течение болезни и создает трудности в лечении.
В настоящее время исход заболевания у отдельных больных стал серьезным. Это прежде всего касается актиномикоза у больных с заболеваниями аллергической природы, в которых отмечены аллергические реакции на ряд лекарственных препаратов, в том числе на актинолизат. В таких случаях этот патологический процесс склонен к агрессии, тяжелым клиническим проявлениям, что затрудняет лечение и делает прогноз более серьезным для жизни больных.
14579 0
Гнойно-воспалительные заболевания челюстно-лицевой области , несмотря на достигнутые успехи в диагностике и лечении данной патологии в последние годы, не потеряли своей научно-практической значимости и остаются одной из ведущих проблем челюстно-лицевой хирургии. Это обусловлено возрастанием числа больных с одонтогенными гнойными заболеваниями челюстно-лицевой области (ОГЗ ЧЛО), количество которых в челюстно-лицевых стационарах достигает более 50 %, изменением клинического течения патологического процесса и увеличением тяжелых форм и распространенности на смежные клетчаточные пространства, а также угрожающих жизни осложнений: контактный медиастинит, сепсис, тромбоз кавернозного синуса, абсцесс головного мозга и т. п., поражением органов уха, горла и носа (ЛОР-органов), глазницы, приводящих в тяжелых случаях к потере зрения и даже летальным исходам. В связи с этим диагностика гнойно-воспалительных заболеваний челюстно-лицевой области (ГВЗ ЧЛО) выходит за рамки компетенции челюстно-лицевого хирурга и приобретает значимость для общих и торакальных хирургов, офтальмологов, оториноларингологов и нейрохирургов.
Возрастание числа случаев ОГЗ ЧЛО обусловлено значительным снижением качества жизни населения, материально-бытовых условий, ухудшением питания, отсутствием плановой санации, снижением уровня и качества личной гигиены, которые способствуют понижению общей резистентности и неспецифического иммунитета и нарастанию уровня стоматологической заболеваемости и случаев хронической одонтогенной инфекции.
Классификация. Наибольшее распространение с учетом клинических проявлений и топографической анатомии получила классификация флегмон А. И. Евдокимова (1964), согласно которой различают флегмоны лица, околочелюстные флегмоны, флегмоны дна полости рта, языка и шеи. ГВЗ ЧЛО были систематизированы в трудах В. Ф. Войно-Ясенецкого (1956), В. С. Дмитриевой (1969), В. И. Лукьяненко, В. А. Козлова (1988), М. М. Соловьева и О. П. Большакова (1997).
В обобщенном виде классификацию ГВЗ ЧЛО можно представить следующим образом:
По этиологии:
- неспецифические;
- анаэробные;
- анаэробно-аэробные;
- аэробные;
- специфические: актиномикоз, сифилис.
- одонтогенные;
- неодонтогенные: травматические, гематогенные, лимфогенные, ятрогенные.
- костных тканей: периодонтит, периостит, перикоронит, пародонтит, остит, остеомиелит;
- мягких тканей: абсцесс, флегмона, аденофлегмона, одонтогенная подкожная гранулема.
- целлюлит;
- фасциит;
- миозит (мионекроз).
- ограниченные;
- разлитые (полифлегмоны).
- поверхностные;
- глубокие.
- верхняя зона лица;
- средняя зона лица;
- нижняя зона лица;
- латеральные зоны лица;
- органы и ткани полости рта;
При различных воспалительных заболеваниях челюстно-лицевой области в 90 % случаев обнаруживаются облигатные анаэробы, причем в 25—30 % случаев — ассоциации облигатных анаэробов, в 60—65 % случаев — ассоциации анаэробов и аэробов и в 10 % случаев — аэробы.
В 1960—1970-е гг. основное внимание как возбудителям ГВЗ ЧЛО придавали эпидермальным и золотистым стафилококкам и гемолитическим стрептококкам. В 1980-е гг. применение строгой анаэробной техники позволило выявить представителей облигатных неспорообразующих анаэробов: бактероидов, фузобактерий, пептококков, пептострептококков, анаэробных стрептококков, веиллонелл, волинелл, причастных к развитию гнойно-некротических поражений челюстно-лицевой области.
В патогенезе различных воспалительных заболеваний челюстно-лицевой области имеют место различные пути проникновения микрофлоры в очаг воспаления. Так, при одонтогенных остеомиелитах и флегмонах входными воротами инфекции являются зубы, при травматическом остеомиелите — разрывы слизистой оболочки при переломе костей челюстей, а при аденофлегмонах — лимфогенный путь. Облигатные анаэробы в процессе жизнедеятельности вырабатывают токсины и ферменты «агрессивности», способствующие ползучему инфильтрирующему распространению инфекции с первичного очага на смежные области, где аэробы колонизируют уже некротизированные ткани. Гнойно-некротические поражения тканей в 66,7 % случаев протекают по типу целлюлита, в 12,5 % — по типу фасциита и в 20,8 % — мионекроза.
Следовательно, проникновению анаэробов в ткани челюстно-лицевой области способствуют пораженные осложненным кариесом зубы, травмы, а также инструментальные манипуляции, хирургические вмешательства, местные изменения тканей.
О патогенезе гнойно-воспалительных заболеваний челюстно-лицевой области существует ряд теорий: эмболическая теория А. А. Боброва (1889) и Лексера (1894), объясняющая распространение инфекции в эмболах и тромбирование капилляров; аллергическая теория С. М. Дерижанова (1940), Я. М. Снежко (1951), определяющая ведущую роль сенсибилизации организма на основе феномена Артюса—Сахарова; рефлекторная теория Г. И. Семенченко (1958), подчеркивающая значение нервной системы в развитии нейротрофических нарушений, приводящих к развитию воспалительного процесса.
За последние годы были внесены существенные дополнения в развитие патогенеза ГВЗ ЧЛО. Рядом авторов были выявлены существенные изменения в системе гемостаза, приводящие к повышению гиперкоагуляционного синдрома, качественным изменениям фибриногена, выпадению его в виде фибрина, что способствует внутрисосудистому свертыванию и нарушению микроциркуляции с последующим некрозом тканей и их гнойным расплавлением (Груздев Н. А., 1978; Балин В. Н., 1987 и др.). В последние десятилетия существенное значение в развитии ГВЗ ЧЛО отводится снижению общей и местной резистентности организма человека и развитию вторичного иммунодефицита (Соловьев М. М., 1971; Робустова Т. Г., 1990; Шаргородский А. Г., 2004). Снижение неспецифических защитных механизмов организма связывают с переохлаждением, переутомлением, стрессовыми ситуациями, перенесенными вирусными и другими инфекциями, сопутствующими и фоновыми заболеваниями: диабет, заболевания крови, печени, почек, ревматизм, онкологические заболевания и т. п.; химиотерапией. В последние годы большое значение в развитии ГВЗ ЧЛО придается состоянию антиоксидантной системы (АОС) организма, нарушения звеньев которой приводит к изменениям важнейших физиологических функций организма.
"Заболевания, повреждения и опухоли челюстно-лицевой области"
под ред. А.К. Иорданишвили